Клімакс (грец. klimax — сходи) — комплекс фізіологічних змін деяких найважливіших функцій організму, обумовлений віковими особливостями гормонального балансу. Виділяють жіночий К. (менопауза) і чоловічий К. (андропауза).
Менопауза — це припинення менструацій, що характеризується прогресуючим зниженням продукції жіночих статевих гормонів. Розвиток менопаузи в жінок до 45 років називається раннім К. В економічно розвинених країнах середній вік розвитку менопаузи — 50 років. Деякою мірою цей вік залежить від расових, соціальних і анатомо-фізіологічних особливостей і навіть від шкідливих звичок. Напр., у жінок, що палять, менопауза розвивається в середньому на 2 роки раніше в порівнянні з тими, що не палять. Існує й безліч інших факторів, що скорочують репродуктивний вік.
Виділяють три фази жіночого клімаксу:
- Клімактерична дисфункція яєчників (передменопауза) — характеризується нерегулярними менструаціями;
- Постменопауза — період, коли згасає функція яєчників, значно знижується виділення естрогенів, але невелика їх кількість ще виділяється, іноді через рік можуть знову з’явиться менструації;
- Менопауза — період після припинення останньої менструації.
Жіночий клімакс часто ототожнюється із клімактеричним синдромом (симптомокомплекс, що розвивається в частини жінок у процесі біологічної трансформації організму в перехідний період та ускладнює природний перебіг клімаксу). У патогенезі клімактеричного синдрому важливе значення мають: зміни функціонального стану гіпоталамуса — підвищена збудливість його центрів; зниження секреції естрогенів (естрону, естрадіолу, естріолу); зміна якісного складу естрогенів, що продукуються (у репродуктивний період переважно виділяється найбільш активний естрадіол, а в період клімаксу — менш активний естріол); змінюється вміст гонадотропінів (співвідношення лютеїнізуючого та фолікулостимулюючого гормонів у репродуктивному віці дорівнює одиниці, у клімактеричний період більше виділяється останнього); розвивається так званий метаболічний синдром: швидке збільшення маси тіла, підвищення індексу обсягу талії до обсягу стегон (>0,8), абдомінальне ожиріння, гіпертензія, інсулінорезистентність, гіперінсулінемія, порушення толерантності до глюкози, інсуліннезалежний цукровий діабет, підвищення рівня тригліцеридів, зниження концентрації ліпопротеїдів високої щільності, збільшення концентрації сечової кислоти, зростання активності фібриногену та фактора VII, підвищення адгезивної активності тромбоцитів у 1,5 рази, гіперпігментація шкіри в місцях тертя, на внутрішній поверхні стегон (acantosis nigricans тощо).
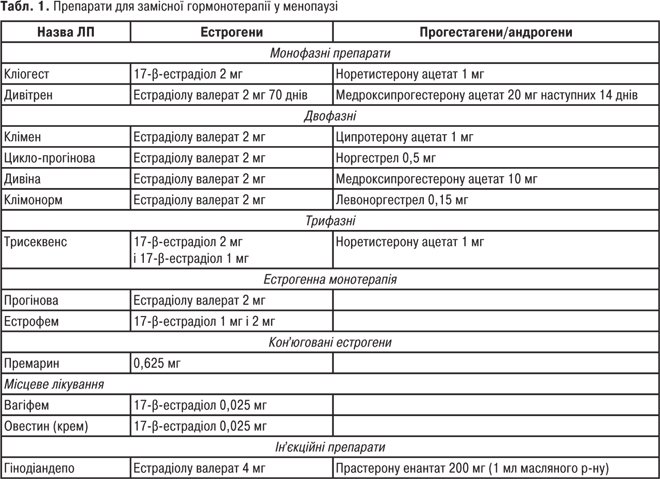
Для клінічної картини клімактеричного синдрому у жінок характерні: відчуття припливів жару, які частіше розвиваються навесні й восени — тривають від декількох секунд до 1–2 хв; рясне виділення поту; підвищена дратівливість, головний біль, безсоння, минущий біль у вухах, суглобах, шкірний свербіж; лабільність пульсу та АТ, біль в серці (клімактеричну кардіопатію нерідко необхідно на практиці диференціювати зі стенокардією та інфарктом міокарда); урогенітальна атрофія, що характеризується симптомами атрофічного вагініту (свербіж, дискомфорт, печія в піхві, диспареунія (див. Диспареунія), кров’янисті виділення внаслідок травматизації стоншеного епітелію піхви); ослаблення підтримувального апарату матки, м’язів тазового дна, що спричиняє опущення й випадіння статевих органів (генітальний проляпс); нетримання сечі (мимовільне та при напрузі), дизурія, часте сечовипускання, остеопороз, дещо рідше відзначають порушення функції кори надниркової і щитовидної залози. Незважаючи на різноманітність симптомів, характерних для клімактеричного синдрому, тяжкість перебігу К. класифікується за кількістю припливів: до 10 припливів на добу — легка форма; 10–20 — середньої тяжкості, а більше 20 (призводить до стійкої втрати працездатності) — тяжка форма. Лікування клімактеричного синдрому показане при середній і тяжкій формах. Для терапії характерна етапність. Перший етап — немедикаментозна терапія: регулярні заняття ранковою гімнастикою, лікувальною фізкультурою, проведення загального масажу; дієтотерапія (у раціоні повинні переважати овочі, фрукти, рослинні жири, морепродукти); фізіотерапевтичне лікування (комір з новокаїном за Щербаком, електроанальгезія); санаторно-курортне лікування (гідротерапія, бальнеотерапія, радонові ванни). Другий етап — медикаментозна негормональна терапія: вітамінотерапія (вітаміни А, С, Е — поліпшують стан проміжного мозку й активно впливають на появу перших симптомів); нейролептики (препарати фенотіазинового ряду — метеразин, етаперазин, трифтазин, френолон, сонапакс (по 5–10–25 мг 1–3 рази на добу), які діють на рівні проміжного мозку, впливають на підкіркові структури та виявляють патогенетичну дію, лікування починають із низьких доз і оцінюють ефект через 2 тиж, у разі передозування (сонливість, млявість) курс лікування становить 4–15 тиж з поступовим зниженням дози при відміні; транквілізатори — діазепам, еленіум; якщо клімактеричний синдром поєднується з гіпертонічною хворобою, то в цьому разі ефективне призначення резерпіну, який знижує тиск і чинить нейролептичний вплив. Широко використовуються гомеопатичні й фітопрепарати — клімактоплан, клімакт хеель, мулімен, клімадинон, ременс. Третій етап — замісна гормонотерапія (ЗГТ): шляхом призначення естрогенів можна подовжити активне життя жінки, усунувши повністю припливи, проводячи таким чином профілактику серцево-судинних захворювань, урогенітальної атрофії та системного остеопорозу. ЗГТ застосовується при відсутності протипоказань, причому монотерапію препаратами естрогенів рекомендується проводити в період менопаузи, коли після останньої кровотечі пройшло не менше 1,5 року. Інакше вони можуть викликати залозисто-кістозну гіперплазію й поліпоз ендометріяендометрія (велика ймовірність розвитку злоякісних новоутворень). У перші 1–2 роки менопаузи терапія проводиться комбінованими естроген-гестагенними препаратами. Перелік препаратів для лікування ускладнень К. наведено в табл. 1.
У 1939 р. Вернером був запропонований термін «чоловічий К.». У 1994 р. на нараді Австрійської спілки урологів був запропонований термін «частковий андрогенодефіцит літніх чоловіків» (ADAM — Androgen Deficitency in the Aging Male), що згодом став загальноприйнятим. Це синдром, який виникає в зрілому віці й характеризується недостатністю вмісту андрогенів в сироватці крові, що в деяких випадках супроводжується зниженням чутливості організму до андрогенів. Рівень тестостерону в крові чоловіків починає знижуватися вже з 30 річного віку в середньому на 1% щорічно і до 45–60 р. він зменшується в середньому на 46,5%. Рівень тестостерону для встановлення діагнозу андрогенодефіциту не можна вважати найточнішим критерієм. Труднощі діагностики пов’язані з тим, що найчастіше відбувається порушення добового ритму секреції тестостерону (тестостерон секретується хвилями, тому бажано вимірювати кілька зразків крові пацієнта, що рідко роблять на практиці). Дотепер немає одностайності відносно нормальних показників вмісту тестостерону. Так, різними авторами зазначається нижня межа 7–3 нмоль/л, у 20% чоловіків віком 60–70 років рівень тестостерону <12 нмоль/л.
Для лікування андрогенної недостатності також характерна етапність. Перший етап (немедикаментозна терапія) схожий з таким при менопаузі. На другому етапі (медикаментозна негормональна терапія), крім препаратів, що використовуються у період менопаузи, широко застосовують методи терапії еректильної дисфункції (див. Еректильна дисфункція).
Третій етап — ЗГТ, яка також має свої особливості: 1) знижений рівень тестостерону є прямим показанням до призначення ЗГТ андрогенами, незалежно від клінічних симптомів андропаузи; 2) при наявності симптомів андропаузи та нормальному рівні тестостерону доцільне призначення пробного 3-місячного курсу з наступною оцінкою ефективності лікування; 3) для досягнення позитивних ефектів впливу тестостерону на соматичні прояви андропаузи необхідна тривала (більш ніж 1 рік) терапія. Ефективність андрогенозамісної терапії повинна оцінюватися за динамікою клінічних проявів андропаузи. Препарати андрогенів наведені в табл. 2.
Табл. 2. Препарати для замісної гормонотерапії у випадку недостатності андрогенів
| Препарат | Виробник | Доза/ форма/ кількість |
| Провірон | Shering | 25 мг / табл. / № 20 |
| Андріол | Organon | 40 мг / табл. / № 30 |
| Омнадрен | Jelfa | 1 мл / амп. / № 5 |
Омнадрен — ін’єкційний препарат суміші ефірів тестостерону. Після в/м уведення різні ефіри тестостерону всмоктуються з різною швидкістю. Рекомендована схема терапії: в/м по 1 мл 1 раз на 2 тиж. Після настання терапевтичного ефекту — 1 раз на 21 день.
Кулаков В.И., Сметник В.П. Руководство по климактерию. — М., 2001.